Behandeling van reumatoïde artritis
Deze pagina bevat soms moeilijke woorden. Check hier onze woordenlijst wanneer je iets niet begrijpt.
De medicamenteuze behandeling van reumatoïde artritis (RA) is de voorbije 30 jaar sterk geëvolueerd. Toen waren er slechts enkele therapeutische opties: een meerderheid beperkt effectief of met belangrijke nevenwerkingen. Nu zijn er talrijke werkzame producten op de markt. Deze geneesmiddelen worden DMARD’s genoemd (disease-modifying antirheumatic drugs; vrij vertaald ‘ziekteregulerende antireumatische geneesmiddelen’ of ‘reumaremmers’).
De groep van DMARD’s wordt opgedeeld in 3 groepen:
- de basisbehandeling (csDMARD’s, conventionele synthetische DMARD’s),
- de biologische geneesmiddelen (bDMARD’s, biological DMARD’s)
- de gerichte geneesmiddelen (tsDMARD’s, targeted synthetic DMARD’s).
1. Basisbehandeling - csDMARDs
Praktisch komt het erop neer om onmiddellijk bij de diagnose van RA een basisbehandeling te starten. Methotrexaat (MTX, Ledertrexate) geniet tot op heden de voorkeur gezien de goede werkzaamheid én het gunstig veiligheidsprofiel in combinatie met de inname van foliumzuur.
Wanneer MTX tegenaangewezen is (bijv. bij nier- of leverlijden) of bij een intolerantie van het product kan voor alternatieven zoals leflunomide (Arava) of sulfasalazine (Salazopyrine) gekozen worden. Gezien deze producten allen pas maximaal werkzaam zijn na 8-10 weken behandeling wordt er meestal kortdurend een kuur corticosteroïden (cortisone in de volksmond) geassocieerd. Corticosteroïden zijn zeer snel werkzame en krachtige ontstekingsremmende producten en kunnen op deze manier de tijd overbruggen die de andere geneesmiddelen nodig hebben om maximaal te werken.
Gezien corticosteroïden op lange termijn nevenwerkingen kunnen hebben, worden deze meestal na verloop van enkele weken/maanden weer afgebouwd. Indien met deze basisbehandeling voldoende ziektecontrole wordt verkregen, wordt ze verdergezet. Indien de ziekte hiermee daarentegen niet onder controle geraakt dient de behandeling te worden bijgeschaafd. Als eerste stap zal meestal een andere basistherapie worden bijgevoegd aan de reeds ingestelde behandeling. Indien de ziekte echter na 2 verschillende csDMARDs nog steeds actief blijft kan een biological (cfr 2.) of een gerichte DMARD (cfr 3.) worden ingeschakeld.
2. Biologische geneesmiddelen - bDMARD’s
Biologische geneesmiddelen zijn immuun-modulerende geneesmiddelen die werkzaam zijn op specifieke boodschapperstoffen van ons afweersysteem (cytokinen) of op bepaalde ontstekingscellen die betrokken zijn bij het ziekteproces. De laatste jaren zijn niet enkel de oorspronkelijke biologische geneesmiddelen op de markt maar ook de biosimilars. Een biosimilar bevat een versie van een werkzame stof van een al vergund biologisch geneesmiddel. De werkzame stof van een biosimilar en die van het referentiegeneesmiddel zijn dezelfde biologische stof. Er kunnen kleine verschillen zijn als gevolg van de complexe aard van de producten en de gebruikte productiemethode. Een biosimilar moet een gelijkwaardige kwaliteit, activiteit, veiligheid en doeltreffendheid hebben als het oorspronkelijke geneesmiddel alvorens het op de markt kan komen. Op basis van wetenschappelijke resultaten worden biosimilars als gelijkwaardige geneesmiddelen beschouwd.
De biologische geneesmiddelen worden ingedeeld op basis van het cytokine of de celpopulatie waartegen zij gericht zijn:
2.1. TNF remmers:
Infliximab (Remicade, Inflectra, Zessly, Remsima, Flixabi), infuus 1x/8 weken
- Etanercept (Enbrel, Benepali), zelfinjectie 1x/week
- Adalimumab (Humira, Amgevita, Hulio, Hyrimoz, Imraldi), zelfinjectie 1x/2 weken
- Certolizumab (Cimzia), zelfinjectie 1x/2weken
- Golimumab (Simponi), zelfinjectie 1x/4weken
TNF alfa is een ontstekingseiwit dat betrokken is bij tal van ontstekingsreacties in ons lichaam.
(Productnaam (Merknaam oorspronkelijk geneesmiddel, biosimilar))
2.2. IL6 remmers
- Tocilizumab (RoActemra), zelfinjectie 1x/week
- Sarilumab (Kevzara), zelfinjectie 1x/2weken IL6 is eveneens een ontstekingseiwit.
2.3. T-cel activatie remmer
T-cellen zijn een soort witte bloedcellen die een belangrijke rol spelen in ons afweersysteem. Door de activatie van deze T-cellen te remmen zal ook de productie van ontstekingsfactoren geremd worden. De enige T-cel activatie remmer die op de markt is, is abatacept (Orencia). Abatacept kan ofwel 1x/4weken worden toegediend door middel van een infuus ofwel wekelijks via zelfinjectie.
2.4. B-cel remmer
B-cellen zijn een tweede soort witte bloedcellen die een belangrijke rol spelen in ons afweersysteem. Rituximab (Mabthera, Truxima, Rixathon) is de enige B-cel remmer die voor RA op de markt is. Het onderdrukt de B-cellen en controleert op deze manier de ziekte. Rituximab wordt via een infuus toegediend, tweemaal met 2 weken tussenin. Deze toediening wordt herhaald op het moment dat de ontstekingsklachten weer de kop opsteken (met minimaal 6 maanden tussen 2 cycli).
3. Gerichte geneesmiddelen – JAK-remmers
De nieuwste geneesmiddelen op de markt zijn de JAK-remmers. Deze medicijnen zijn specifiek gericht tegen het Janus Kinase (JAK), een eiwit in de cel dat verantwoordelijk is voor de verdere signalisatie van de ontsteking. Door JAK te remmen zullen er minder ontstekingseiwitten worden aangemaakt. Daar waar de biologische geneesmiddelen gericht zijn tegen bepaalde witte bloedcellen zelf of tegen ontstekingseiwitten buiten de cel zijn de JAK inhibitoren gericht tegen een eiwit in de cel. Het gaat om een kleine molecule die in pilvorm kan worden ingenomen. De JAK-remmers die vandaag de dag op de markt zijn tofacitinib (Xeljanz) en baricitinib (Olumiant). Ook filgotinib dat recent heel wat media-aandacht kreeg is een JAK-remmer. Uit de huidige gegevens blijkt dat de JAK-remmers in grote lijnen even werkzaam doch niet opvallend beter zijn dan de biologische geneesmiddelen.
Een voordeel ten opzichte van de biologische geneesmiddelen zou kunnen zijn dat de JAK-remmers in pilvorm bestaan en dus niet moeten worden ingespoten. Dit kan handig zijn bij reizen of wanneer iemand prikangst heeft. Anderzijds is er al langere tijd ervaring opgebouwd met de biologische geneesmiddelen ten opzichte van de JAK-remmers.
Uit wetenschappelijke studies blijkt dat alle biologische en gerichte geneesmiddelen werkzamer zijn wanneer ze in combinatie met MTX worden gebruikt dan wanneer ze alleen worden gebruikt. Vandaar zal de behandeling in theorie bestaan uit een combinatie van een biologisch geneesmiddel met MTX. Wanneer MTX niet verdragen wordt of tegenaangewezen is kan er voor de combinatie met een ander basisgeneesmiddel worden gekozen of soms toch voor een enkelvoudige behandeling. Voor- en nadelen van een geneesmiddel moeten altijd zorgvuldig worden afgewogen.
De resultaten op vlak van ziektecontrole die gezien worden in wetenschappelijke studies zijn vergelijkbaar voor alle biologische en gerichte geneesmiddelen : een quasi even groot aantal patiënten bemerkt een gunstig effect van de behandeling. In de praktijk zien we echter dat sommige patiënten erg goed en andere patiënten veel minder of niet aan bepaalde geneesmiddelen beantwoorden. Voor de meeste RA-patiënten is op dit ogenblik een goede behandeling beschikbaar maar het is soms nog even zoeken vooraleer de juiste behandeling gevonden wordt. De behandeling van RA vergt een persoonlijke aanpak die van patiënt tot patiënt verschilt. Het is belangrijk snel de behandeling te starten en ook de behandeling doorheen het ziekteverloop bij te sturen. De uitdaging voor de toekomst is om van bij het prille begin de beste therapie te kiezen. Dit hopen we te kunnen doen aan de hand van specifieke eigenschappen van de patiënt en het ziekteverloop, alsook van bepaalde eiwitten in het bloed (biomerkers genaamd). Dit is vandaag nog toekomstmuziek, maar het wetenschappelijk onderzoek floreert als nooit tevoren en de toekomst ziet er hoopvol uit!
Deze tekst is gebaseerd op Smolen et al. EULAR recommendations for the management of rheumatoid arthritis with synthetic and biological disease-modifying antirheumatic drugs: 2016 update. Ann Rheum Dis. 2017 Jun;76(6):960-977.
Reumatoloog Dr. Barbara Neerinckx, MD PhD, UZ Leuven, Campus Gasthuisberg
 Methotrexaat nu ook verkrijgbaar in de vorm van onderhuidse spuitjes (subcutaan).
Methotrexaat nu ook verkrijgbaar in de vorm van onderhuidse spuitjes (subcutaan).
Dit medicijn vormt een belangrijk onderdeel in de behandeling van reumatoïde artritis. Methotrexaat is eveneens in pilvorm voorhanden, maar deze behandeling is niet voor alle patiënten geschikt. De onderhuidse injecties zijn, mits begeleiding in het begin, makkelijk zelf te plaatsen, in tegenstelling tot de spuitjes die door professionele zorgverleners worden toegediend.
Mede dankzij de inzet van RA-patiënt experten kan je nu ook in België zelf injecteren en is de terugbetaling nu ook een feit.
In andere Europese landen bestond de terugbetaling van dergelijke injecties al langer.
De spuitjes zullen alleen in de ziekenhuisapotheken en op voorschrift te verkrijgen zijn.
De toediening dient één keer per week te gebeuren.
Omdat je als patiënt het medicijn nu zelf kan inspuiten, kan jouw autonomie, therapietrouw en zelfredzaamheid wezenlijk verhogen.
Uit onderzoek blijkt dat bij vroegtijdige diagnose, een goede controle van de het ziekteverloop bij een grote meerderheid van de patiënten met reumatoïde artritis kan worden bereikt dankzij de combinatie van methotrexaat met cortisone.
Wil jij overschakelen op deze nieuwe medicatie?
Bespreek dan eerst de mogelijkheden met jouw behandelende arts!
Meer info op raliga.be over: methotrexaat
Chirurgische behandeling
De orthopedische chirurgie neemt bij de behandeling van reumatoïde artritis een zeer belangrijke plaats in.
Omwille van het feit dat de reumatoïde artritis-patiënt geconfronteerd wordt met talrijke misvormingen aan de gewrichten waardoor er ernstig functieverlies kan optreden, kan het plaatsen van prothesen de patiënt van volledige invaliditeit behoeden.
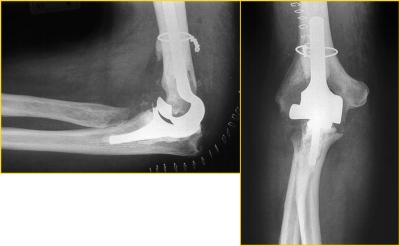
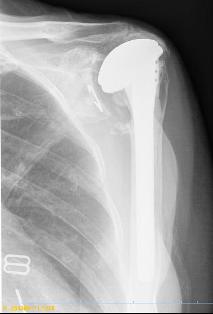
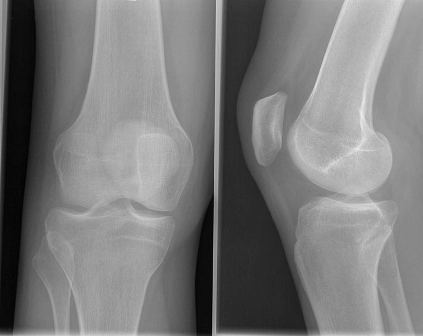
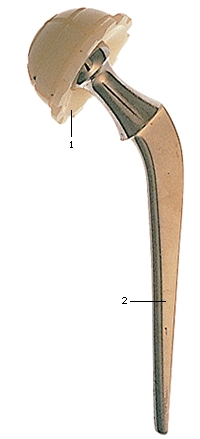
Voorbereiding heupprothese:
Als voorbereiding op het inpassen van het kunstgewricht wordt het bekken zo uitgehold dat de nieuwe heupkom erin past. De dijbeenkop wordt verwijderd en in het binnenste van het bot wordt ruimte gemaakt voor het femorale element.
Figuur 1: 1 = bekken; 2 = gedeelte vanbekken uitgehold; 3 = dijbeenkop verwijderd; 4 = dijbeen; 5 = huidincisie
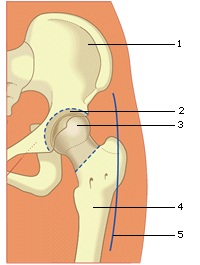
Figuur 2 : 1 = heupkom; 2 = femoraal element
Er bestaat tegenwoordig voor praktisch elk gewricht een prothese maar het plaatsen hiervan moet toch grondig overwogen worden. Dit bespreken met reumatoloog en orthopedisch chirurg is absoluut noodzakelijk. Het mag niet zo voorgesteld worden dat prothesen een eenvoudige en voor de hand liggende oplossing zijn voor alle gewrichten die door reumatoïde artritis zijn aangetast. Prothesen van de kleinere gewrichten kunnen nog heel wat problemen geven. Prothesen van knieën en heupen zijn tegenwoordig een dagelijks gegeven, vooral dan bij artrose patiënten. Daardoor is de algemene opinie dat het plaatsen van deze prothesen een routine kwestie is zonder mogelijke complicaties. Laat het duidelijk wezen dat infecties van een prothese een zeer ingrijpende complicatie is die altijd mogelijk blijft.
Ook mag niet vergeten worden dat een reumatoïde artritis-patiënt
- in de eerste plaats problemen heeft met meerdere gewrichten. Met krukken stappen nà een operatie is niet evident en kan bijkomende schade veroorzaken aan aangetaste polsen en schouders
- in de tweede plaats is de botstructuur bij reumatoïde artritis-patiënten heel wat slechter dan bij artrose patiënten
- in de derde plaats moeten deze operaties bij reumatoïde artritis-patiënten dikwijls op jonge leeftijd uitgevoerd worden. Bijgevolg zullen er op termijn revisies moeten gebeuren van deze prothesen, wat toch altijd met meer risico’s gepaard gaat.
Naast het plaatsen van prothesen bestaan er ook een aantal corrigerende en verstevigende operaties:

-
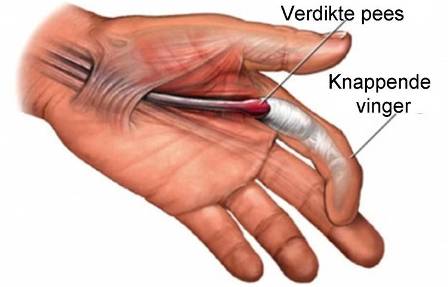
Strek- en buigpezen worden geïrriteerd door ontsteking waardoor de pees klem (triggerfinger of hokkende vinger) kan raken en zelfs kan scheuren (peesruptuur - zie figuur 1)
-
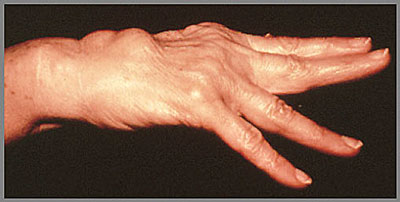
vervanging van vingergewrichten (kneukelgewrichten = MCP gewrichten) door prothesen (zie figuur 2 - vergelijk links met rechts)
-
fusie van een duimgewricht (zie figuur 2 - vergelijk links met rechts)
-
verwijdering van een beentje in de pols (zie figuur 2 - vergelijk links met rechts)
-
geklemde zenuwen (zie carpale tunnel syndrome);
-
corrigerende operaties aan de voet ( zoals correctie van de hallux valgus ), tenen, handen (zie figuur 2 = correcties handen);
-
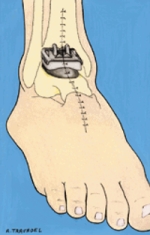
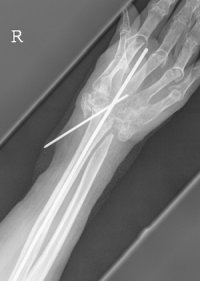
artrodese van de pols (zie figuur 3), enkel, tenen;
-
ingrepen ter hoogte van de halswervels (lees De wervelkolom)
-
ingrepen ter hoogte van de voeten (op deze Engelstalige website - Rheumatoid Arthritis of the Foot and Ankle vind je orthopedische problemen - met verschillende tekeningen en RX-foto's - van de voet bij reumatoïde artritis)
Figuur 1
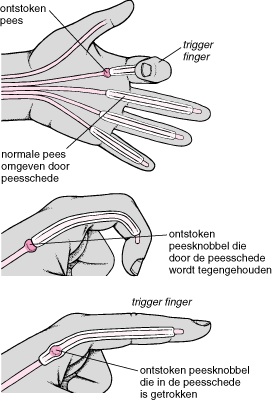
Er zijn verschillende types van operaties ontwikkeld om deze soorten problemen te corrigeren.
Op de tekening hieronder rechts ziet U mogelijke operaties voor de problemen op de tekening links.
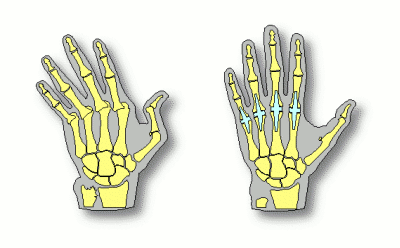
Uitzicht van een MCP gewricht

Kinesitherapie en Ergotherapie
De rol van de kinesitherapeut
De behandeling door een kinesitherapeut moet zich richten op het verbeteren en behouden van de functie. Versterking van de spieren is zeer belangrijk. Daarom is oefenen het belangrijkste deel van de kinesitherapie bij reumatoïde artritis. Oefeningen kunnen ook worden aangeleerd zodat ze thuis kunnen worden uitgevoerd. De aanschaf van een hometrainer kan hierbij belangrijk zijn. (Zie rubriek: Vragen aan de RA-kinesist)
De rol van de ergotherapeut
De beperkingen van mensen met reumatische aandoeningen beïnvloeden hun handelen. Een ergotherapeut kan samen met de patiënt bekijken welke gevolgen deze beperkingen hebben voor alle bezigheden van het dagelijks leven: zelfverzorging, zitten en liggen, huishouden, communicatie, kindverzorging, studie, reizen, werk, hobby's, muziek maken, bewegen, sociale kontakten, enz.
Wat is voor deze persoon, in zijn of haar specifieke omgeving, belangrijk? Welke wensen en mogelijkheden heeft de reumatoïde artritis-patiënt? Welke oplossingen zijn mogelijk en haalbaar?
Voortgaande op deze resultaten wordt dan een programma opgesteld waar nogmaals oefenen het belangrijkste deel van uitmaakt.
Soms zit die oplossing in het gebruik van een hulpmiddel.
De ergotherapeut is bekend met veel hulpmiddelen en aanpassingsmogelijkheden. Hij/zij kan de reumatoïde artritis-patiënt ook het gebruik van hulpmiddelen aanleren en aanbevelen en laat mensen in hun eigen situatie oefenen om met een hulpmiddel om te gaan. Ook helpen ze bij de aanvraag bij vergoedende instanties. (Zie rubriek: Hulpmiddelen in de kijker)
Ergotherapeuten werken veel samen met andere disciplines, zoals kinesitherapeuten, reumaconsulenten, verplegenden en verzorgenden.


 Top
Top 